Nguồn gốc ung thư và vai trò của hệ miễn dịch
Mục lục
Sự phân chia tế bào trong cơ thể, đột biến và nguy cơ dẫn đến ung thư[sửa]
Cơ thể chúng ta trông có vẻ như một hệ thống ổn định nhưng thật ra nó có sự thay đổi liên tục. Các tế bào trong hầu hết các cơ quan của chúng ta thay đổi mới liên tục, tế bào già cỗi sẽ chết đi và thay thế bằng tế bào mới. Các cơ quan khác nhau cũng có sự thay đổi cũng khác nhau, ví dụ như các tế bào thần kinh rất hiếm khi phân chia trong khi đó các tế bào da, ruột, tinh trùng, trứng, tủy sống có sự phân chia cao và xảy ra hầu hết trong cuộc đời.
Trung bình thì một người bình thường có khoảng 30 ngàn tỉ (30.000.000.000.000) tế bào. Mỗi ngày cơ thể sản xuất và đào thải khoảng 60 tỉ (60.000.000.000) tế bào. Với số lượng rất lớn các tế bào được thay đổi trong cơ thể như vậy thì nguy cơ xảy ra ung thư là điều rất dễ hiểu. Mỗi khi tế bào phân chia đều có khả năng có sai sót và các sai sót này có thể dẫn đến ung thư.
Thông tin tế bào của chúng ta được ghi chép trong bộ gene và bộ gene được mã hóa bởi các ký tự A, G, C và T (Hình 1). Một bộ gene chứa khoảng 3 tỉ các ký tự. Để đảm bảo tế bào mới hoạt động bình thường thì các ký tự này phải được sao chép từ tế bào mẹ thật chính xác sang các tế bào con. Để dễ hình dung chúng ta có thể so sánh việc này với việc sao chép 500 trang sách đầy chữ bằng tay. Do vậy, một vài lỗi sai trong quá trình sao chép là điều dễ hiểu. Nhưng may mắn là trong cơ thể của chúng ta đã có trang bị một cơ chế kiểm tra, sửa sai rất hiệu quả giúp giảm sai sót trong quá trình sao chép xuống còn khoảng 1 lỗi sai trong mỗi 1 tỉ ký tự sao chép.
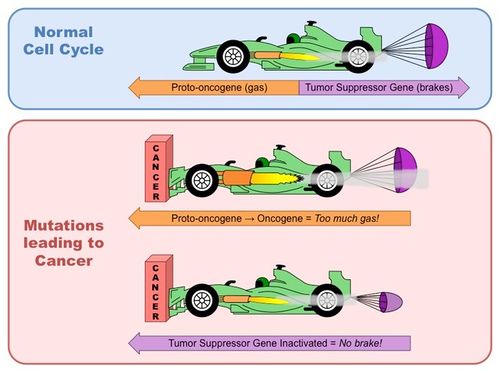
Khi những sai sót xảy ra trong một gene nào đó, có thể làm thay đổi sự biểu hiện của nó (đột biến) và dẫn đến ảnh hưởng đến các hoạt động bình thường của tế bào. Các đột biến có thể là nguyên nhân của ung thư khi nó ảnh hưởng đến các gene kiểm soát sự phân chia tế bào. Các gene này có thể nhóm thành 2 loại: các gene tiền ung thư (proto-oncogenes) và các gene ức chế ung thư (tumor suppressor genes) (Bảng 1).
Bảng 1. Một số ví dụ tiêu biểu của các gene tiền ung thư (proto-oncogenes) và các gene ức chế ung thư (tumor suppressor genes)
| Gene ức chế ung thư (tumor suppressor genes) | Ung thư liên quan |
| Rb | mắt, bọng đái, vú, phổi. |
| p53 | não, vú, ruột, thực quảng, gan, phổi, máu. |
| APC | ruột, phổi. |
| BRCA1, BRCA2 | vú, buồng trứng. |
| INK4 | thận. |
| PTEN | não, da, tuyến tiền liệt, thận, phổi. |
| p16 | da, tuyến tụy, não, thực quảng, phổi, bọng đái. |
|
Gene
tiền
ung
thư
(proto-oncogenes) |
Ung thư liên quan |
| HER2/neu | vú, dạ dày, buồng trứng. |
| BCR/ABL | máu. |
| EGFR | phổi, đầu và cổ, ruột, tuyến tụy. |
| VEGF | vú, ruột, thận, phổi, não, cổ tử cung, buồn trứng. |
| VEGFR | thận, phổi, dạ dày. |
| BRAF | thận, da. |
| KRAS | tuyến tụy. |
| -catenin | ruột. |
| Bcl-2 | máu. |
Nói một cách dễ hiểu hơn về các gene gây ung thư này thì các gene tiền ung thư (proto-oncogenes) thường là các gene có vai trò gửi tín hiệu cho tế bào phân chia, có thể hình dung các gene này như tay ga/chân ga trong xe của bạn. Trong khi đó các gene ức chế ung thư (tumor suppressor genes) là các gene gửi tín hiệu ra lệnh tế bào dừng sự phân chia, có thể xem chúng như cái thắng trong xe của bạn. Do vậy khi đột biến những gene này, tế bào của bạn sẽ phân chia không ngừng, giống như bạn bị kẹt chân ga hoặc hư cái thắng trong xe, không thể nào dừng xe lại được (Hình 2)!
Các nguyên nhân khác dẫn đến ung thư[sửa]
Ngoài nguyên nhân do lỗi sai trong sao chép bộ gene khi phân chia tế bào thì các nguyên nhân từ môi trường bên ngoài như tia cực tím (UV), phóng xạ, khói thuốc hoặc các chất độc khác cũng góp phần thúc đẩy sự đột biến.
Sự xâm nhiễm bởi một số loại vi-rút cũng có thể gây nên đột biến khi chúng sử dụng bộ máy phân bào của tế bào của chúng ta và chèn/hoán đổi vị trí các gene của tế bào. Ví dụ human papillomavirus (HPV) có thể gây ung thư cổ tử cung; hepatitis B or C có thể gây ung thư gan,…
Một số đột biến gene cũng có thể do thừa hưởng từ cha mẹ. Các đột biến này có thể có trong bộ gene đơn bội của tinh trùng hoặc trứng và truyền lại cho thế hệ sau. Một ví dụ phổ biến đó là gene tên là BRCA1/BRAC2, những người thừa hưởng gene đột biến này trong cơ thể thường sẽ dễ bị ung thư vú/buồng trứng trong giai đoạn 30 hoặc 40 tuổi.
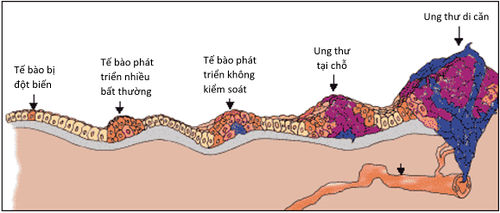
Điều quan trọng cần được nhấn mạnh ở đây là một đột biến không thể gây nên ung thư mà thường cần nhiều đột biến xảy ra để biến một tế bào bình thường trở nên ung thư. Và quá trình từ một vài tế bào phát triển thành một khối ung thư ảnh hưởng đến các tế bào, cơ quan xung quanh hoặc thậm chí di căn đến vị trí khác cần một khoảng thời gian khá dài. Đây là lý do tại sao các bệnh ung thư thường chỉ phát hiện sau vài năm ở những người sống trong môi trường ô nhiễm chứa các chất độc gây ung thư (carcinogen).
Ung thư và hệ miễn dịch[sửa]
Khái niệm hệ miễn dịch giúp chống lại ung thư bắt nguồn từ rất lâu. Năm 1909, nhà khoa học người Đức Paul Ehrlich cho rằng tỉ lệ ung thư sẽ cao hơn rất nhiều nếu hệ miễn dịch của chúng ta không giúp nhận diện và tiêu diệt tế bào ung thư trong cơ thể. Nửa thế kỷ sau, hai nhà khoa học Lewis Thomas và Frank Macfarlane Burnet dựa trên ý tưởng của Ehrlich để xây dựng nên một mô hình gọi là “sự giám sát của hệ miễn dịch” (Immunosurveillance), trong đó nhấn mạnh các tế bào miễn dịch đi tuần tra (patrol) khắp cơ thể tìm kiếm và tiêu diệt các tế bào ung thư ngay từ khi chúng bắt đầu hình thành.
Ý tưởng này là nền móng của ngành ung thư miễn dịch học và bắt đầu thành hình từ năm 1950s. Đến năm 2001, nhóm nghiên cứu của Robert, Lloyd và Mark đưa ra dẫn chứng trực tiếp đầu tiên trên chuột cho thấy chuột bị đột biến các gene làm hệ miễn dịch bị khiếm khuyết sẽ dễ bị ung thư hơn. Ngoài ra, những quang sát khác trên người cũng cho thấy hệ miễn dịch đóng vai trò quan trọng trong phòng chống ung thư. Ví dụ như người bị nhiễm vi-rút HIV có hệ miễn dịch bị ảnh hưởng trầm trọng sẽ dễ phát sinh các ung thư, thậm chí là loại ung thư hiếm gặp như Kaposi sarcoma (Ung thư phát triển từ thành mạch máu hoặc mạch bạch huyết). Mặc khác những người nhận cơ quan cấy ghép, khi sử dụng các loại thuốc kìm hãm hệ thống miễn dịch để chống thải loại cơ quan được ghép, cũng có khả năng cao bị ung thư.
Các nhà khoa học trong lĩnh vực này đang tìm tòi nghiên cứu rõ hơn các cơ chế bảo vệ của tế bào miễn dịch trong cơ thể và cố tìm ra những câu trả lời tại sao thỉnh thoảng hệ miễn dịch của chúng ta vẫn thất bại trong việc tiêu diệt tế bào ung thư. Qua đó, các nhà khoa học cũng hiểu được làm thế nào để tối ưu hóa hệ thống miễn dịch bằng nhiều cách để nó có thể chống ung thư một cách hiệu quả hơn. Với sự phát triển của khoa học hiện đại, vai trò của miễn dịch đã được chú ý nhiều hơn trong điều trị ung thư. Có nhiều phương pháp đã được phát triển để nâng cao khả năng chống ung thư của hệ miễn dịch hay còn được gọi là “miễn dịch trị liệu”. Phương pháp này còn được gọi là phương pháp điều trị sinh học trong điều trị ung thư. Nguyên tắc cơ bản của phương pháp này là giúp đẩy mạnh hệ miễn dịch của người bệnh để chống lại ung thư. Phương pháp này có thể sử dụng các tác nhân được tạo ra trong cơ thể hoặc trong phòng thí nghiệm để làm tăng hoặc hồi phục lại chức năng của hệ miễn dịch của người bệnh.
Miễn dịch trị liệu có thể giúp
- Làm dừng hoặc làm chậm lại sự phát triển của các tế bào ung thư.
- Ngừng sự phát tán (di căn) của tế bào ung thư đến các cơ quan khác trong cơ thể.
- Giúp hệ miễn dịch hoạt động hiệu quả hơn trong việc tiêu diệt tế bào ung thư.
Có nhiều loại miễn dịch trị liệu có thể được liệt kê như sau
- Sử dụng các kháng thể đơn dòng (Monoclonal antibody).
- Miễn dịch trị liệu không đặc hiệu (Non-specific immunotherapies).
- Sử dụng các tế bào T đặc hiệu (T-cell therapy).
- Cancer vaccines.
Chịu trách nhiệm thông tin[sửa]
- TS. Nguyễn Hồng Vũ, Viện nghiên cứu City of Hope, California, USA.
- Lần cuối xem xét khoa học: 09/01/2017
Tài liệu tham khảo[sửa]
3. Cancer and the Immune System – the vital connection, Cancer Research Institute, 2016.